毎年10月16日は「グリーンリボンデー」。家族や大切な人と「移植」や「いのち」について考える日です。この日をきっかけに、「臓器移植」について考えてみましょう。臓器移植と聞くと縁遠く感じるかもしれませんが、「臓器を提供する」「移植を受ける」だけではなく「提供しない」「受けない」ことも、大事な選択肢のひとつ。臓器を提供する意思がない人も含め、誰もが当事者なのです。
とはいっても、臓器移植がどういったものか理解できておらず、自分の気持ちもわからないという人も多いでしょう。そこでレシピエント移植コーディネーターとして長年臓器移植に携わってきた添田英津子さんに、臓器移植の仕組みや向き合い方について教えていただきました。
CONTENTS
臓器移植における死の定義とは
「脳死」と「心臓死」

臓器移植とは、病気や事故で臓器の機能が弱まってしまった人に、他の人の臓器を移植する医療のこと。臓器を提供する人をドナー、移植を受ける人をレシピエントと呼びます。また、移植には、家族など生きている健康な人から臓器を分けてもらう「生体移植」と、亡くなった人の臓器を移植する「死体移植」がありますが、今回は死体移植について考えていきます。
「臓器移植においての『死』とは、脳死後あるいは心臓が停止した死後を指します。
心臓が停止した死後は心臓や呼吸が止まった状態のことで、血が流れなくなるため身体はどんどん冷たくなっていきます。一度血流が止まっているので提供できるのは腎臓、膵臓(すいぞう)、眼球だけです。一方脳死は、脳の機能が失われた状態で、首から下はまだ血が流れています。そのため心臓、肺、肝臓、腎臓、膵臓、小腸、眼球の7つの臓器を提供することができます。
臓器移植法が制定された1997年10月から約13年間は、本人が『臓器提供したい』という意思を書面に残していないと脳死下での臓器提供はできませんでした。しかし、2010年7月に法律が改正され、今は脳死後あるいは心臓が停止した死後でも本人の意思が不明な場合は、家族の判断だけで臓器提供できるようになりました(※)。
ただ、脳死だと身体はまだあたたかい状態。あたたかい身体に触れると臓器提供をためらう家族も多く、心臓が止まるまで待ってほしいとおっしゃるケースも多くあります」(添田英津子さん、以下同)
※本人が臓器提供を拒否する意思を示している場合を除く。
臓器移植の流れ
臓器移植コーディネーターは、ドナー側につくドナーコーディネーターとレシピエント側につくレシピエントコーディネーターの2種類。立場が明確に分かれているのは、「このレシピエントには少しでも早く移植してあげたい」といったどちらかに偏った気持ちが入り、正しい判断ができなかったり、サポートがおろそかになってしまったりする事態を避けるためです。
ではコーディネーターのサポートのもと、一体どのような流れで臓器移植が行われていくのでしょうか? ここでは脳死下での臓器移植の流れを紹介します。
【脳死下での臓器移植の流れ】
1.救命治療をしても回復の可能性がない場合、つまり脳死とされうる状態と判断されたら終末期医療のひとつとして臓器提供という選択肢が挙がります。臓器提供についての説明を希望する家族はドナーコーディネーターから話を聞き、臓器提供をするか考えます。
2.家族の承諾後、レシピエント選定基準にのっとり日本臓器移植ネットワークが移植を受ける方を決定します。移植を受ける患者さんがいる病院にはこのタイミングで情報が届きます。病院は移植を受ける候補となった患者さんに確認の連絡をして、移植を受けるか否か返事をしなくてはなりません。
3.脳死の場合、一定時間後に改めて脳死判定を行い、状態に変化がないことを確認します。そのため第2回脳死判定が法的な死亡時刻となります。第2回脳死判定がなされると摘出手術の準備がはじまり、準備が整うまでの間ドナーと家族は最後の時間を過ごすこととなります。
「移植に関する情報はいつ届くかわからないので、コーディネーターたちはつねに連絡が繋がるようにしなくてはなりません。私もかつてレシピエントコーディネーターとして働いていたときは、枕もとに携帯を置いて寝ているときでもすぐに対応できるようにしていました」
医療技術が進歩してもなお、
臓器提供が必要な理由
どんどんと医療技術が進歩し、人工心臓やECMO(エクモ=extracorporeal membrane oxygenationの略で、人工肺とポンプを用いた体外循環による治療をいう)など、人工的なものでカバーできる病気も増えています。しかし添田さんは「それでも臓器移植の必要性は変わっていない」と話します。
「人工的なものは身体にも心にも大きな負担が掛かります。例えば慢性腎臓病の方は人工透析という治療を受けます。週に2、3回施設に通い、数時間かけて血液をきれいにするのですが、続けるうちに血管がもろくなって心筋梗塞などの別の病気を引き起こしたり、妊娠し出産を希望する女性はそれが難しくなったりします。それから自分で老廃物を外に出せない状態が根底にあるので、徹夜明けのようなすっきりしない状態が慢性的に続きます。
以前、ずっと人工透析をしてきた50代男性の腎臓移植を担当したことがありました。とてもまじめで誠実な方で、週3回駅前にある人工透析施設に通いながら仕事をして、家庭を守っていたそうです。移植手術が終わったあと、その男性の息子さんが『お父さんたまにイライラしていたよね。移植したら人が変わったみたいだ』とおっしゃったらしく、私は裏ではそんな苦労があったのかと驚きました。
医療の進歩によって普通に生活ができているように見えても、きっとどこかに不自由があるんです。この出来事をとおして、あらためて臓器移植は人生を変える力がある素晴らしいものだなと感じました」
移植を受けられるのはわずか3%
日本と海外の臓器移植の今
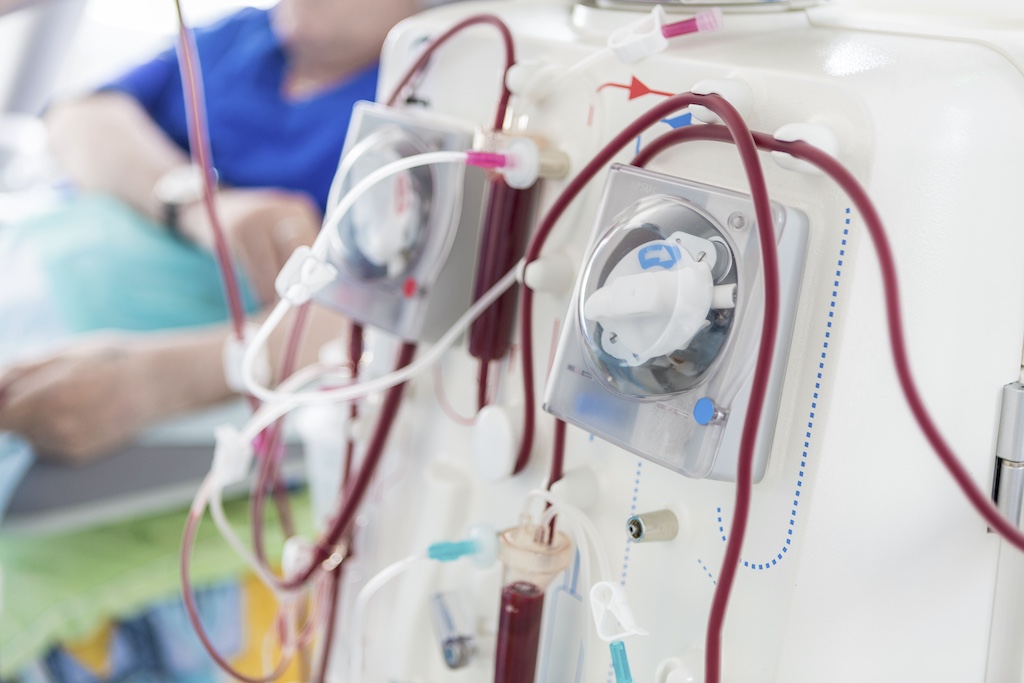
現在、日本で臓器移植を希望している人は約1万6000人いるのに対し、1年間で臓器移植を受けられたのは約400人。わずか3%の人しか移植を受けられていません。一方、アメリカでは年間約1万4000人が死後に臓器提供していて、ドイツや韓国、イギリス、スペイン、フランスなどでもアメリカに次ぐ勢いで臓器移植が行われています。
世界の臓器提供数(100万人当たりのドナー数)
海外で臓器提供がさかんに行われている背景には、終末期医療のひとつとして確立していることも考えられます。医療関係者だけではなく、一般の方々も移植を死にともなう事柄として当たり前のようにとらえているのです。
また、日本でははじめに搬送された病院が臓器提供に対応した病院でないとドナーになれないですが、海外には提供するために転院できる国もあります。他にも死の定義(脳死を人の死とするか否か)や意思表示制度のちがい、脳死患者の連絡義務など、各国の臓器提供体制制度が提供件数に影響をおよぼすとされています。
「とはいえ私は海外のレベルまで提供数や移植数を増やすことが、日本の臓器移植の目指すべきところだとは思いません。単に数を増やそうとすれば、家族の看取りたい気持ちとズレが起きたり、一人ひとりのドナーやレシピエントに寄り添いきれなかったりするからです。ですので、皆さんも『提供します』に丸をつけることだけが、臓器移植の未来のためになると思う必要はありません」
大事なのは自分の気持ちに正直になること
私たちができる4つのアクション

最後に、私たちは臓器移植のためにどんなアクションを起こすべきか、添田さんに教えていただきました。
1.最期の迎え方を考える
「まずは自分がどんな最期を迎えたいかを考えるとよいでしょう。特に日本人は自分の死とじっくり向き合う機会が少ないと思います。臓器提供をしたいかどうかはもちろん、延命治療をしてほしいのか、どんな延命治療がよいのかなど、広く死について考えてみてください」
2.自分の気持ちを形にする
「臓器提供はまず本人の意思が尊重されます。そのためにも自分の気持ちを形として残しておきましょう。健康保険証、運転免許証、マイナンバーカードといった身分証に書くほか、役所や病院などに置いてある意思表示カードに書いたり、日本臓器移植ネットワークのサイトで臓器提供意思登録をする方法もあります。
じっくり自分の気持ちと向き合ったうえで『いやだ』『怖い』という気持ちであれば、無理をする必要はありません。『提供しない』という意思を残しておけば、いざというときに家族が悩む必要もないので、それもひとつのやさしさと言えます。
また、気持ちは毎日変わるもの。何度書き直しても大丈夫ですので、揺れる気持ちに正直になってください。カードによって意思がちがう場合は、一番新しい日付の意思が尊重されます」

3.家族と話す
「最終的に治療や臓器提供を判断するのは家族なので、話し合ってお互いの意思を共有しておくことも欠かせません。気軽に話せるような話題ではないと思うので、運転免許証を更新したときやマイナンバーカードをつくったとき、結婚したとき、誰かが病気になったときなど、きっかけになるような出来事を利用するとよいかもしれません」
4.無理をしない
「家族に何かあって臓器提供するか否か判断しなくてはならないとき、忘れてほしくないのは無理をしないということです。自分の気持ちを押し殺して、提供する必要はありません。
もしどうしても悩んでしまったら、亡くなったご本人の思いを想像しみてはいかがでしょうか。先日、救命医の方が『レシピエントのためを思ってやっているわけではない。突然、痛ましい事故に遭った患者さん、そしてご家族と向き合っているとき“この方をこのまま死なせて良いのか”と考えているのです。何かできることがあればしてさしあげたい。そのひとつが臓器提供という選択肢であるだけなのです』とお話されていました。臓器提供は終末期医療の選択肢のひとつと捉えてみると、少し見え方が変わるかもしれません」
臓器提供について、
より気軽に考えられる社会へ
「日本は臓器提供や死についてもっと気軽に考えられる社会になっていくべきです。例えば運転免許証の裏の意思を書く欄がありますが、とても地味で事務的な感じですよね。臓器提供を希望する方はグリーンリボンのマークをつけるとか、より多くの人の気を引く工夫ができるのではないかと思います。
また、レシピエントコーディネーターとして活動していた身としては、今後はレシピエントの数を減らす努力もしていかなくてはならないと感じています。その一環としてアルコール依存症や生活習慣病などの臓器移植につながる病気の予防啓発をすることがまず大切です。移植を受けた子どもたちが元気に成長・発達を遂げられ、いつまでも健康に暮らせるよう患者会やキャンプを行い支援したりしています。
私たち一人ひとりが心穏やかに生命の大切さ、臓器移植や臓器提供について考えていける世の中になるとよいですね」
Profile

慶應義塾大学看護医療学部 准教授 / 添田英津子
1988年、慶應義塾大学医学部付属厚生女子学院を卒業。同病院の小児外科病棟に勤務する。1995年に米国・ピッツバーグ大学看護学部の学士過程を卒業すると、米国・マギー病院の老年病棟主任、米国・小児在宅訪問看護師などを経験。2003年に慶應義塾大学病院のレシピエントコーディネーターとなり、2009年まで従事した。現在は、慶應義塾大学看護医療学部の准教授として小児看護学を教える傍ら、日本臓器移植ネットワーク 理事、日本移植・再生医療看護学会 理事長、日本移植学会 評議員なども務めている。
取材・文=横塚瑞貴(Playce) 資料提供=(公社)日本臓器移植ネットワーク